
黃婕、劉庭莉、白欣、王品淇、支琬清
【專題記者黃婕、劉庭莉、白欣、王品淇、支琬清綜合報導】「我原本是個開朗的人,但那陣子就不太愛跟人講話,我也很想知道我到底怎麼了。」正在就讀大學,心理諮商達半年的Rapunzel(化名)說。根據衛生福利部最新統計資料顯示,精神疾病患者門、住診總計,從民國105年的252萬人次增長至107年的273萬人次。隨著逐年增加的心理諮商需求,國內具健保給付的醫院不堪負荷,病患轉而尋求自費管道,間接使無法負擔高額自費金額的患者被排除在醫療體系外。
心理治療面面觀 健保給付管道難尋
在學校或社區內較常使用「心理諮商」的字眼,在醫療機構內則用「心理治療」,究竟「心理諮商」與「心理治療」差在哪?心理治療是要治癒疾病,而心理諮商處理情緒、價值觀或行為上的障礙與困擾,業務範圍包括人際、職涯、家庭問題等。臨床心理師公會全國聯合會常務理事黃天豪舉例,對畢業後方向感到迷茫時,就可能會去學校心理諮商中心做生涯諮商。他補充道:「心理治療是假定求助對象有疾病,而健保會給付的項目都是治療,而非諮商,所以申請健保都寫心理治療。」
目前心理治療健保點數申報項目可大致分為六種(註1),分別為深度心理治療、特殊心理治療、支持性心理治療、深度團體治療、特殊團體治療以及支持性團體心理治療。
註1:根據衛生福利部所公布的全民保險醫療費用支付標準。
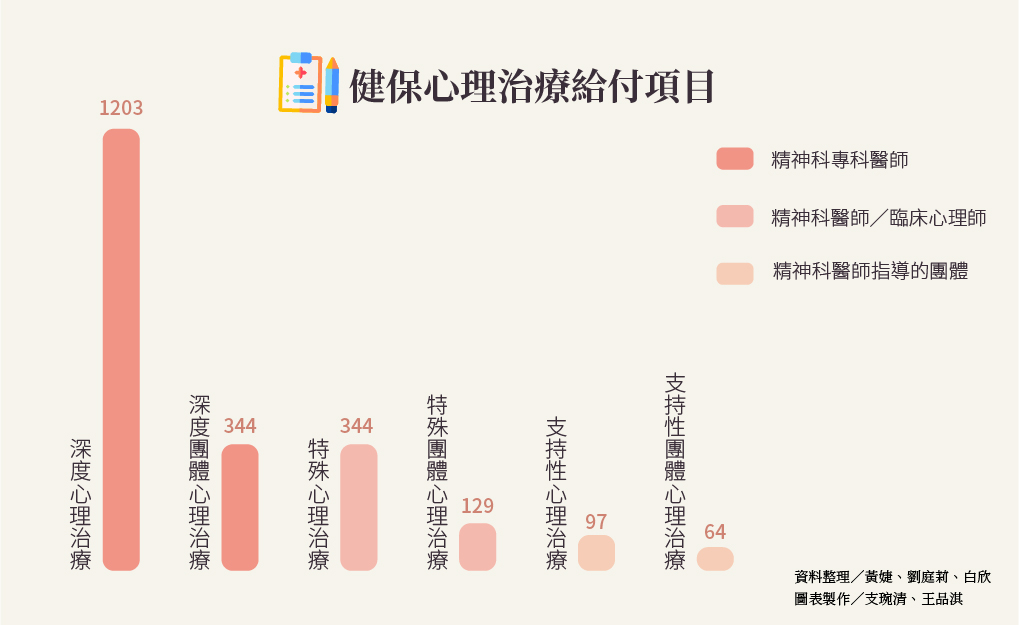
不同的心理治療也規定了不同執行人員。「深度心理治療」限由精神科專科醫師實施,申報時需附治療紀錄,臨床心理師、精神科非專科醫師(註2)都無法執行。在醫院裡,臨床心理師、精神科非專科醫師多從事具有健保給付的「特殊心理治療」,且必須透過精神科專科醫師的轉介。
註2:尚未拿到專科醫師證照的精神科受訓醫師。
但因醫院本身有營運上的考量,健保點數換算成現金無法獲得足夠的資源,所以並非所有醫院皆提供具有健保給付的心理治療。且各家醫院政策均不相同,黃天豪說明,有些醫院會訂定健保個案次數上限,額滿後改用自費;有些醫院則全數做自費門診。此舉更增加尋求健保管道病患的困難。

健保點數高低的取捨—營運與心理治療的拔河
健保制度提供患者一個費用相對平易近人的心理治療管道。但由於現行健保採用「總額支付制度」(註3),每年政府所須支付的醫療支出是固定的,因此健保點數換算成現金的比例,會依照當年度醫療的使用程度而有所不同。「如果沒有增加保費,診療次數逐年增加,點數就會越來越稀釋。」光中身心診所精神科專科醫師劉光中點出目前健保制度的隱憂。現階段健保點數一點約可換成0.8元,以特殊心理治療一人一次344點為例,實際上拿到的現金不到300元。再加上逐年下滑的健保給付成為醫師看診、醫院經營的壓力,導致為了維持營運,選擇不做點數較低的心理治療。
註3:每年度包含藥費在內的所有醫療費用,會於前一年年底先訂出,不論當年度健保點數總額為何,政府所須支付的醫療支出是固定的。
不過,即使深度心理治療的點數較高(1203點),但因深度心理治療規定需滿40分鐘,且有被擴大核刪的風險,實際上是不符成本。在相同的時間下,醫師能看更多門診,也能獲得更多點數。因此,伯特利身心診所精神科主治醫師王仁邦指出,就經營角度來看,看大量健保門診是現在的主流。
若想在醫院看具有健保給付的心理治療,得先在精神科掛號看門診後,再交由醫師評估狀況,轉介給臨床心理師執行。但醫院內的臨床心理師除了心理治療外,心理衡鑑也屬其執掌範圍,可申請的健保點數高達1375點,兩者相差近四倍。故醫院往往要求臨床心理師以做心理衡鑑為優先,間接壓縮心理治療的需求。

黃天豪解釋:「簡單來說,心理衡鑑就是了解一個人。」在進行心理衡鑑時,會以心理測驗、行為觀察、會談以及資料蒐集等方式,去理解患者的狀態。此外,心理衡鑑的耗時並不一定,聊聊心理治療所院長張銘倫說明,全套心理衡鑑,快的三個小時,久的話四、五個鐘頭也有。加上衡鑑結果的報告撰寫,動輒將近半天,對負責衡鑑的臨床心理師而言,相當費力。
看得到吃不到?患者難捱等待的煎熬
在醫院人力有限的情況下,患者的等待時間也隨之拉長,更遑論被心理衡鑑擠壓的心理治療。對此,劉光中補充,「有人(心理治療)都排半年以上。」
心理治療是透過與患者的溝通和對話,建立信任關係,並共同找出問題,尋求治療辦法。解決患者心裡問題具有急迫性,現卻面臨等待時間過長的問題,「如果我等那麼久就可能會掰掰。」在自費診所接受心理諮商的Rapunzel憶述。考量到自己的身心狀態需要及時處理,Rapunzel選擇在住家附近的自費診所諮商。雖然自費診所的等候時間相對短,卻必須支付高價費用,成為一大經濟負擔。
如同Rapunzel的處境,正在就讀大學的E(化名)分享,自己接受過校內諮商與財團法人張老師基金會的晤談,同時有在精神科看診領藥。但精神科的診療費就已是不小經濟壓力,難以兼顧心理諮商的支出,而傾向免費的諮商服務。E表示原已安排學校諮商,但因行政作業慢,只好另尋管道。E坦言,「我想要解決這個問題,可是等到學校來幫我的話就太慢了。」
當人們願意揭開瘡疤 卻被健保拒於門外
精神疾患門、住診數逐年攀升,書田診所精神科主治醫師孔繁錦指出,因健保福利、精神專科醫師的數量增加與精神疾病的去污名化,提升大眾就診的意願,看診人數在這五到十年間有所增加。黃天豪補充道:「不是有心理疾病的人變多,而是願意出來說的人變多了。」

面對需求量的提升,精神科在近十年迅速成長。根據衛福部統計資料顯示,107年醫療院所設置的精神科家數相較97年增幅達62.5%(註4)。心理師或精神科醫師開業,理應能解決日漸增加的心理需求,但黃天豪點出,像是自費心理治療費用較高,可能會形成篩選患者的狀況。且開業診所或是自費項目能否消化人次,也是另一未解的問題。
註4:衛生福利部統計處今年二月所更新的107年醫事機構現況及服務量統計分析。
「我個人認為,沒有自費的話心理治療不會成功。」劉光中表示,若追求大量的看診次數,以達到利益的平衡,恐無法解決供不應求的現況。反觀自費治療,能保障醫師與病患有足夠的對談時間,協助醫師掌握病患的精神狀態,也能彌補健保利潤不足的問題。劉光中解釋,在都會區40到50分鐘的會談,價位可能會從4000起跳,有的甚至會達到7000元。「如果病患需要完整的治療,他必須要自費,但健保可能就沒辦法支付。」

心理治療標準化不易 健保大餅該如何劃分?
現今健保財源主要來自民眾繳納的全民健康保險,經由各科別分配所需的點數。若要增加心理治療點數,就有可能壓縮到其他項目的額度。且心理治療與其他醫療手段相比,難以標準化也成障礙。「就算你講一模一樣的話,給兩個治療者,結果也會完全不一樣。」孔繁錦表示。因此如何評估不同病症的健保點數,在精神疾患的領域也難有定論。
由於心理治療的特殊性,無法如其他醫療過程一般,擬定出快速又具標準化的流程。目前健保將心理治療分門別類,給予特定點數。相同項目的治療名稱雖有一樣的點數,治療流程仍大不相同。黃天豪舉例,像是憂鬱症、焦慮症、恐慌症、思覺失調,每個療程內容差異大。甚至有些特定疾病治療過程辛苦且要花費長時間,健保給付卻相同,「心理治療標準化很難走,有很科學的一面,在執行時又很藝術。我們可以嗎?」

近日,因衛福部部長陳時中提出調漲健保費,眼看健保總額可能上升,新增哪些項目或是調漲項目點數,引起民眾與學者熱議。但是心理治療點數的複雜性,使得精神科健保給付仍然無法解決。健保是為了集合社會大多數的力量,以解決少數人的經濟障礙,維護整體國民的健康。但面對心理治療的急迫性、難以界定病狀、無統一診治手段等阻礙,恐怕無法即時接住心理狀況不佳的人群,為了達成人民總體的健康,我們的下一步該往哪前進?
新聞來源:政大-大學報




















讀者迴響